Różnica między kodowaniem ambulatoryjnym a kodowaniem szpitalnym
- 1851
- 553
- Prokop Cebula
Kodowanie szpitalne i rozliczenia są rzeczywiście złożonym systemem, biorąc pod uwagę złożoność środowiska szpitalnego. Tysiące osób jest zatrudnionych w ośrodku szpitalnym, aby upewnić się, że wszystko w obiekcie jest dobrze zorganizowane i systematyczne - wpatrując się od procesu rozliczeniowego pacjentów w proces zwrotu kosztów. Jest to wyzwanie same w sobie upewnienie się, że proces fakturowania pacjentów jest wykonywany, a udany zwrot kosztów jest zgłaszany w odpowiednim czasie.
Kodowanie służy wielu celom, w tym pobieraniu i zgłaszaniu informacji na podstawie diagnozy i procedury. Jednak kodowanie obejmuje znacznie więcej niż systematyczne przypisanie kodów. Bardziej złożona jest dokumentacja, którą następuje.
Dokumentacja medyczna pacjenta jest podstawą kodowania. A złota zasada kodowania jest właściwą dokumentacją. Jest to termin używany do opisania informacji dotyczących stanu pacjenta, leczenia i odpowiedzi na leczenie. W oparciu o to, czy pacjent jest ambulatorem, czy w szpitalu, kody medyczne różnią się inaczej. I to rola certyfikowanego kodera do przeglądu dokumentacji medycznej pacjentów, a następnie przypisywania kodów do ich diagnoz.
Kodowanie zasadniczo obejmuje przypisanie kodów numerycznych lub alfanumerycznych do wszystkich elementów danych opieki zdrowotnej opieki ambulatoryjnej i szpitalnej. Tak więc jednym z najważniejszych kluczowych aspektów kodowania szpitalnego i procesu fakturowania jest określenie, czy pacjent jest ambulatorem czy szpitalnym.
Co to jest kodowanie ambulatoryjne?
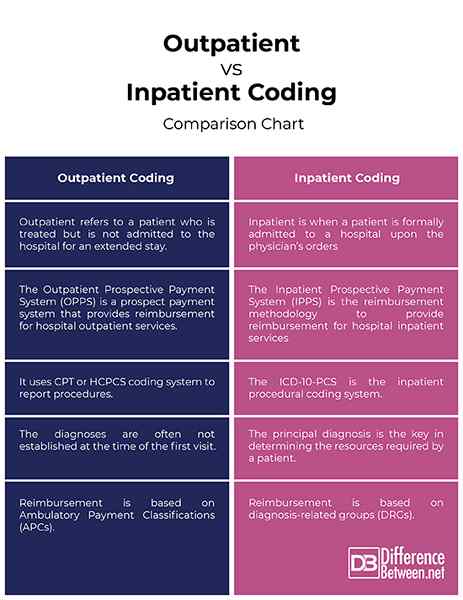
Ambulatoryjne odnosi się do pacjenta, który jest leczony, ale nie przyjmowany pod opieką szpitala na dłuższy pobyt i jest zwolniony ze szpitala w ciągu 24 godzin. Nawet jeśli pacjent pozostaje przez ponad 24 godziny, można go uznać za ambulatoryjne. Kodowanie ambulatoryjne oparte jest na kodach diagnostycznych ICD-9/10-cm w celu rozliczenia i odpowiedniego zwrotu, ale wykorzystuje system kodowania CPT lub HCPCS do zgłaszania procedur. Dokumentacja odgrywa kluczową rolę w kodach CPT i HCPCS dla usług.

Co to jest kodowanie szpitalne?
Szczególnie odnosi się do pacjenta, który formalnie przyjęty do szpitala na zamówienia lekarza, który następnie przyznaje pacjenta na dłuższy pobyt. System kodowania szpitalnego służy do zgłaszania diagnozy i usług pacjenta na podstawie jego długiego pobytu. Wykorzystuje również kody diagnostyczne ICD-9/10-cm do rozliczeń i odpowiedniego zwrotu, ale wykorzystuje ICD-10-PCS jako system kodowania proceduralnego. System płatności w szpitalu (IPPS) jest metodologią zwrotu kosztów stosowaną przez Medicare w celu zapewnienia zwrotu kosztów szpitalnych usług szpitalnych.
Różnica między ambulatorem i kodowaniem szpitalnym
Podstawy ambulatoryjne vs. Kodowanie szpitalne
Ambulatoryjna odnosi się do pacjenta, który sprawdza się w ER i jest leczony, ale nie jest przyjęty do szpitala na dłuższy pobyt. Pacjent jest zwykle uwalniany ze szpitala tego samego dnia w ciągu 24 godzin. Kiedy pacjent zostanie formalnie przyjęty do szpitala na zamówienia lekarza, który następnie zajmuje się dłuższym pobytem w szpitalu, jest uważany. Kodowanie ambulatoryjne odnosi się do szczegółowego raportu diagnozy, w którym pacjent jest ogólnie leczony podczas jednej wizyty, podczas gdy system kodowania szpitalnego jest używany do zgłoszenia diagnozy i usług pacjenta w oparciu o jego dłuższy pobyt.
Kodowanie ambulatoryjne vs. Niecierpliwy
System kodowania szpitalnego opiera się wyłącznie na przypisaniu ICD-9/10-cm kodów diagnostycznych i proceduralnych do rozliczeń i odpowiedniego zwrotu. Jest to standardowy system kodowania używany przez lekarzy i innych świadczeniodawców do klasyfikacji i kodowania wszystkich diagnoz. Wykorzystuje ICD-10-PCS do zgłaszania procedur. Proces zlokalizowania odpowiednich kodów diagnostycznych ICD-9/10-cm pozostaje taki sam dla usług ambulatoryjnych, ale usługi ambulatoryjne są zwracane na podstawie przypisań kodu z CPT (aktualna terminologia proceduralna) i HCPC (HCPCS (System kodowania wspólnego procedury opieki zdrowotnej )system kodowania. Dokumentacja odgrywa kluczową rolę w kodach CPT i HCPCS dla usług.
Główna diagnoza
Główna diagnoza jest zdefiniowana jako stan ustalony po badaniu, który jest wyłącznie odpowiedzialny za dopuszczenie pacjenta pod opieką szpitala. Główna diagnoza jest sekwencjonowana najpierw w kodowaniu szpitalnym. Prawidłowe przypisanie odpowiedniej diagnozy głównej określa, czy płatność jest dokonywana dokładnie. Krótko mówiąc, główna diagnoza jest kluczem do określania zasobów wymaganych przez pacjenta. Termin Diagnoza główna nie jest jednak wykorzystywana do celów ambulatoryjnych, ponieważ diagnozy często nie są ustalane w momencie pierwszej wizyty, więc w wielu przypadkach stan pierwszej listy jest używany do wskazania głównego przyczyny wizyty.
Płatność związana z ambulatorem vs. Kodowanie szpitalne
Szczelny system płatności prospektywnych (IPPS) to metodologia refundacji wykorzystywana przez świadczeniodawców i programy rządowe w celu zapewnienia refundacji szpitalnych usług szpitalnych w oparciu o diagnozę i leczenie pacjenta podczas jego/jej hospitalizacji. Pacjenci są pogrupowani w ramach grup związanych z diagnozą (DRG) na podstawie klinicznie podobnych pacjentów lub pacjentów, którzy mają podobne zasoby szpitalne. Z drugiej strony, ambulatoryjna prospektywna płatności (OPPS) to system płatności potencjalnych klientów, który zapewnia refundację dla szpitalnych usług ambulatoryjnych. System zaimplementowany w tym systemie płatności jest znany jako ambulatoryjne klasyfikacje płatności.
Ambulatoryjne vs. Kodowanie szpitalne: wykres porównawczy
Podsumowanie ambulatoryjnego vs. Kodowanie szpitalne
Krótko mówiąc, podwaliny pozostają takie same, ale koderzy muszą być na bieżąco ze zmieniającymi się przepisami dotyczącymi kodowania szpitalnego zgodnie z wytycznymi szpitalnymi, jak i wytycznymi ambulatoryjnymi. Obiekt szpitalny oferuje wiele ustawień obejmujących roszczenie usług oraz faktury i kodowania odpowiednio do zwrotu kosztów. Wielkość szpitala jest często mierzona liczbą możliwych przyjęć szpitalnych lub liczbą łóżek dostępnych do opieki szpitalnej. Reszta dotyczy programistów, ponieważ kody różnią się w zależności od szpitala i lekarza do lekarza. Podobnie kodowanie szpitalne różni się bardzo od kodowania ambulatoryjnego pod względem podejścia, wytycznych, systemu płatności itd.
- « Różnica między odpornością na stada a odpornością pasywną
- Różnica między szczepionką Moderna i Pfizer »

